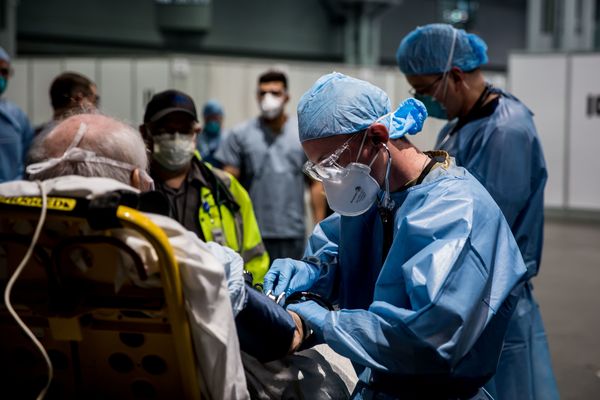
 新型コロナの感染拡大で危機的な状況に陥ったニューヨーク市(提供:Barry Riley/U.S. Navy/ロイター/アフロ)
新型コロナの感染拡大で危機的な状況に陥ったニューヨーク市(提供:Barry Riley/U.S. Navy/ロイター/アフロ)
冬の到来とともに、新型コロナウイルスの感染が欧米を中心に急拡大している。日本も北海道や大阪、東京などでも感染者数が激増しており、感染第3波が到来している状況だ。このまま冬を迎えれば、感染者数が急増し、医療体制が逼迫する恐れもないとはいえない。現に、米国では新型コロナの感染がピークを迎えた2020年3月以降、主要都市の病院はコロナ感染が疑われる患者であふれかえった。
医療体制が逼迫すると何が起きるのか。爆発的な感染拡大の中、医師はどのような状況に置かれたのか。日本は感染拡大が抑えられているが安心していいのか──。米ボストンのブリガム・アンド・ウィメンズ病院の救急医としてコロナ感染に立ち向かった大内啓氏に話を聞いた。(聞き手、結城カオル)
2カ月以上も続いた新型コロナの“戦場”
──『医療現場は地獄の戦場だった』で、ボストンでコロナ患者が増え始めた今年3~4月の状況はさながら戦場のようだったと書かれています。改めて、どのような状況だったのでしょうか。
大内啓氏(以下:大内):2月の終わりに酸素飽和度が低い患者が目立ってきて、いつもと違うなとは感じました。もっとも、中国からコロナウイルスが入ってきていると知ってはいましたが、まだ詳しい情報がありませんでしたし、最初はPCR検査もないのでコロナに感染しているかどうか分かりません。そこで、エボラ出血熱など他の感染症と同じように、隔離して呼吸器つけるといった処置をしていました。
その後、3月上旬になると、ニューヨークの病院で病床が足りない、1日に500人、600人もの死者が出て大変なことになっている、次はボストンだ──という危機感が高まっていきました。私が働くブリガム・アンド・ウィメンズ病院(793床の総合病院)も、コロナ感染者の拡大に備えるため、入院患者には退院してもらい、コロナ患者のためにベッドを空けて人工呼吸器を集めました。すべての手術は中止か延期、外来受付も中止です。
 『医療現場は地獄の戦場だった』を上梓した大内啓氏。ハーバード・メディカル・スクール助教授。ブリガム・アンド・ウィメンズ病院救急部指導医。 1978年大阪市生まれ。12歳で渡米し、2009年ジョージタウン大学医学部卒業。 ニューヨークのロングアイランド・ジューイッシュ・メディカル・センターで救急医学科/内科の二重専門医認定レジデンシー(全米で年23人限定)を2014年に修了。 その後、ブリガム・アンド・ウィメンズ病院の医療政策研究(2016年)とダナ・ファーバー癌研究所の精神腫瘍学および緩和医療研究フェロー(2018年)を経て、現職。 2016年、ハーバード大学公衆衛生大学院修了。ポールB・ビーソン老化研究キャリア開発新興リーダー賞(アメリカ国立緩和研究所)などを受賞。
『医療現場は地獄の戦場だった』を上梓した大内啓氏。ハーバード・メディカル・スクール助教授。ブリガム・アンド・ウィメンズ病院救急部指導医。 1978年大阪市生まれ。12歳で渡米し、2009年ジョージタウン大学医学部卒業。 ニューヨークのロングアイランド・ジューイッシュ・メディカル・センターで救急医学科/内科の二重専門医認定レジデンシー(全米で年23人限定)を2014年に修了。 その後、ブリガム・アンド・ウィメンズ病院の医療政策研究(2016年)とダナ・ファーバー癌研究所の精神腫瘍学および緩和医療研究フェロー(2018年)を経て、現職。 2016年、ハーバード大学公衆衛生大学院修了。ポールB・ビーソン老化研究キャリア開発新興リーダー賞(アメリカ国立緩和研究所)などを受賞。
ブリガム・アンド・ウィメンズ病院の救急救命室(ER=Emergency Room)は規模が大きく、処置室が60室、医師が65人と大所帯です。その中で、私は研究をしつつ、月8回ほど救急部のシフトに入っていましたが、すべての研究をストップして月14日、ERのシフトに入ることになりました。
米国では「ERはいつでも救急車の受け入れにすべて応じる」と法律で決まっているので、空きがないから受け入れない、ということはありません。救急車5台がいっせいに到着するような状況もよくありました。私も同時進行で平均4、5人、時には10人以上も診ていました。1日でいえば、合計25人くらいを診ていたと思います。
──コロナ感染が疑われる患者には、どういう症状があったのでしょうか。
大内:救急対応している中で徐々に分かってきたのは、酸素マスクをしても酸素飽和度が上がらず気管挿管が必要になることと、急激に症状が悪化するということです。
コロナ患者の場合、挿管後に意識が戻らないまま死亡するケースが多く、挿管するかしないか自体の判断も難しい。気管挿管は1回の挿管で、2、3分の短時間に成功させないと酸素飽和度が落ちてしまうためそもそも技術的に難しく、医療従事者の感染リスクも高い処置です。その気管挿管を、ピーク時は1日当たり4~5人の患者にしていました。その日に運ばれてくるすべての患者にコロナ感染の可能性がある中で、すべての救急患者を受け入れる“戦場”のような日々が5月下旬まで続きました。












